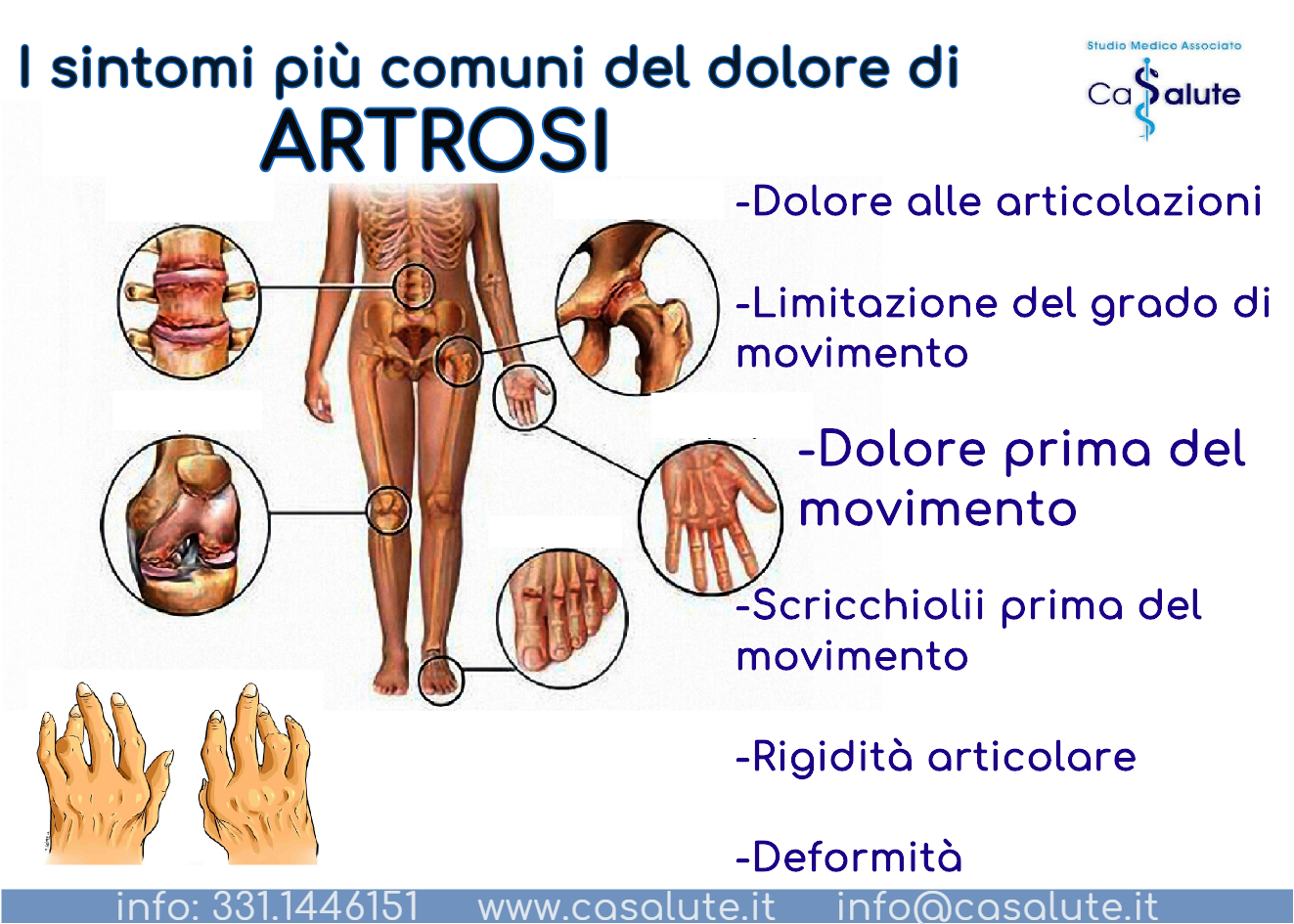
Che cos’è un ictus
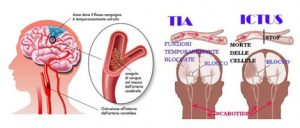
Ictus è un termine latino che letteralmente significa “colpo” (in inglese “stroke”). In Medicina, indica un danno cerebrale persistente, ad esordio acuto, dovuto a cause vascolari. L’Organizzazione Mondiale della Salute (OMS) lo definisce come l’improvvisa (ecco perché “ictus”) comparsa di segni e/o sintomi riferibili a deficit focale e/o globale (coma) delle funzioni cerebrali, di durata superiore alle 24 ore o ad esito infausto (è importante precisare che un intervento tempestivo può dare risultati insperati). La caratteristica principale del disturbo è, dunque, la sua insorgenza
improvvisa: una persona in pieno benessere può accusare, di colpo, sintomi tipici che possono essere transitori, restare costanti o anche peggiorare nelle ore successive. Talvolta è possibile che alcuni sintomi precedano l’ictus, ad esempio una cefalea intensa e improvvisa, anche se non sono assolutamente specifici.
Ictus e Tia-Foto 1
Che cos’è un Tia
Il TIA, abbreviazione di Attacco Ischemico Transitorio, ha gli stessi sintomi di un ictus, ma i disturbi neurologici o oculari che lo caratterizzano durano soltanto poche ore o pochi minuti e, per definizione, la loro completa remissione avviene entro le 24 ore dall’esordio. Un TIA è un campanello d’allarme importante perché la sua manifestazione può precedere di qualche ora o giorno l’insorgenza di un ictus definitivo e quindi riconoscerlo tempestivamente può significare scoprire le cause e curarle per tempo.
Le dimensioni del problema
L’ ictus cerebrale in Italia rappresenta la terza causa di morte, dopo le malattie cardiovascolari e le neoplasie; è la prima causa assoluta di disabilità. Sempre in Italia, ogni anno circa 200.000 persone vengono colpite da ictus cerebrale, di cui l’80% sono i nuovi casi e la restante parte è costituita dalle recidive. Il 75% dei casi di ictus colpisce le persone con più di 65 anni e circa 10.000 eventi capitano a chi ha meno di 55 anni. Ogni anno, un Medico di famiglia italiano ha
almeno 4-7 pazienti che vengono colpiti da ictus cerebrale e deve seguirne almeno una ventina sopravvissuti con esiti invalidanti. Il 10-20% delle persone colpite da ictus cerebrale per la prima volta muore entro un mese ed un altro 10% entro il primo anno. Fra le restanti, circa un terzo sopravvive con un grado di disabilità elevato, tanto da renderle non autonome, un terzo circa presenta un grado di disabilità lieve o moderato che gli permette di tornare al proprio domicilio in modo parzialmente autonomo e un terzo, i più fortunati o comunque coloro che sono stati colpiti da un ictus in forma lieve, tornano totalmente autonomi al proprio domicilio. Coloro che sopravvivono con una disabilità importante spesso richiedono l’istituzionalizzazione in reparti di lungodegenza o in residenze sanitarie assistenziali (RSA); alcune famiglie, ma non tutte se lo possono permettere, si organizzano per riaccogliere il parente a domicilio. Inutile dire che i costi sia a carico delle famiglie che del sistema sanitario nazionale sono elevatissimi. Si calcola che una persona colpita da ictus costi nella fase acuta di malattia circa 10.000 euro. L’invalidità permanente delle persone che superano la fase acuta della malattia determina negli anni successivi una spesa che si può stimare intorno ai 100.000 euro. Sotto l’aspetto psicologico, personale e familiare, poi, i costi non sono calcolabili: per tutti questi motivi, l’ictus rappresenta un vero e proprio problema sociale.
Ictus: a cosa è dovuto
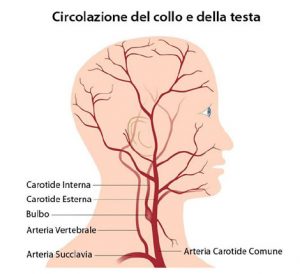
Come detto, l’ictus è un danno dovuto a cause vascolari e, pertanto, è un disturbo circolatorio del sangue all’interno delle arterie del cervello, alla stessa stregua dell’infarto cardiaco. Il cervello riceve il sangue da diverse arterie (vasi sanguigni che dal cuore portano sangue e ossigeno in tutto il corpo): anteriormente da due arterie chiamate carotidi (destra e sinistra) e posteriormente dalle arterie vertebrali, che decorrono in entrambi i lati del collo. Il cervello, per lavorare in modo corretto, ha bisogno più di qualsiasi altro organo di un continuo apporto di ossigeno e di nutrimento tramite il sangue, del buon funzionamento dei vasi sanguigni e della normale contrazione del cuore.
Ictus e Tia-Foto 2
Il danno a questi vasi sanguigni può essere di due tipi:
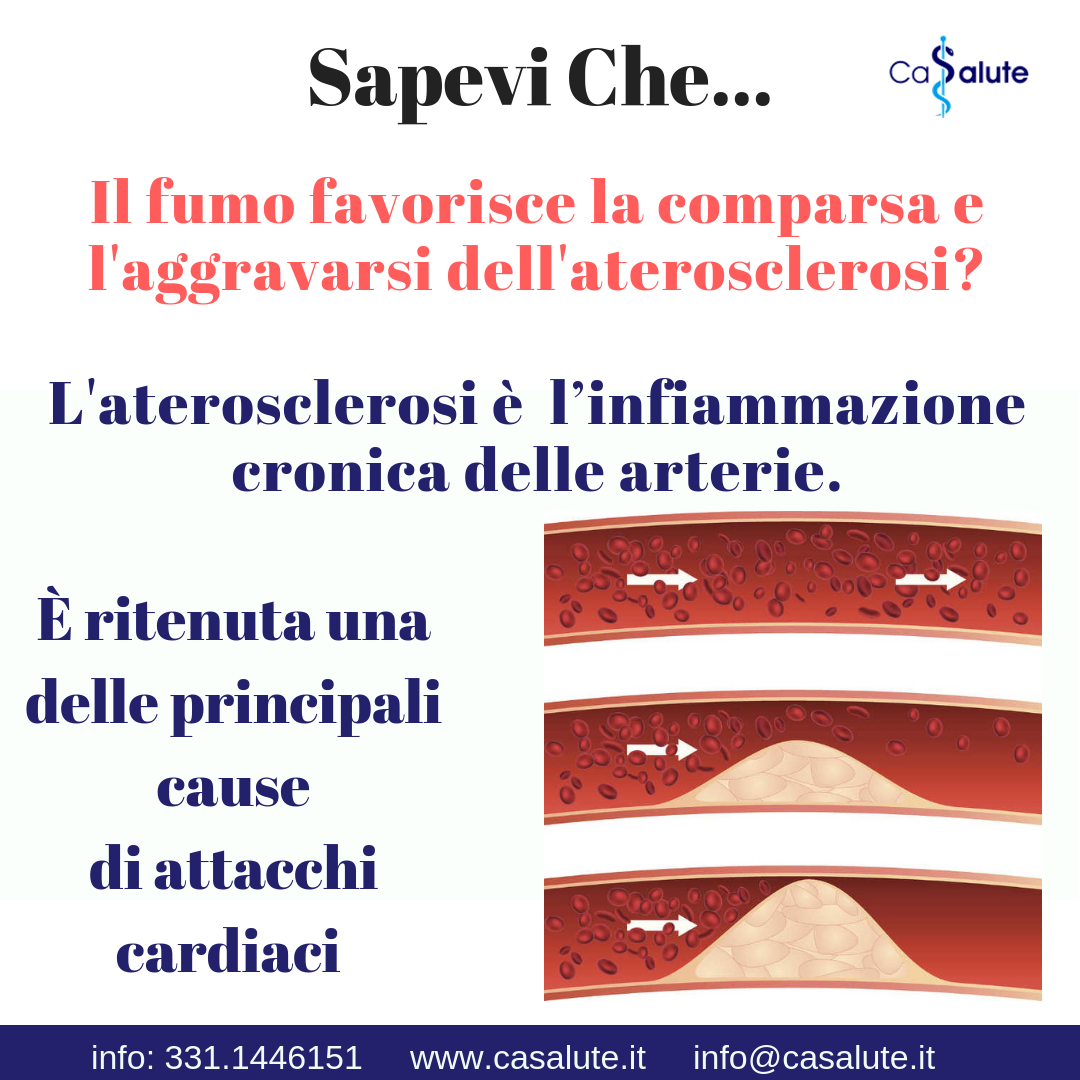
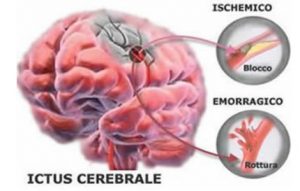
il vaso si può occludere (per aterosclerosi, trombi, coaguli, etc..) e in questo caso parliamo di ictus ischemico (che rappresenta circa il 75% dei casi);
il vaso può andare incontro a rottura (soprattutto per iper tensione, aneurismi, etc.) e si parla di ictus emorragico (rappresenta il restante 25% circa).
Nelle forme ischemiche la parte di cervello che viene irrorata dal vaso occluso non viene più rifornita di sangue e ossigeno, fondamentali per consentire la sopravvivenza delle cellule cerebrali,
che vanno quindi incontro a morte cellulare (necrosi) e quella zona di cervello perde la sua funzione, manifestando la sintomatologia dell’ictus (cecità, paralisi, vertigini etc., a seconda della zona di cervello che non riceve più sangue). Affinché si realizzi questa situazione è necessario che il periodo di ischemia sia prolungato e persistente, altrimenti se dura per poco tempo e successivamente si ha la ripresa totale delle funzioni cerebrali, si verifica quello che viene classificato come TIA. Nelle forme emorragiche il sangue distrugge, con azione meccanica, una parte del cervello.
Ictus e Tia-Foto 3
Ictus: come si manifesta
I sintomi legati all’ictus sono diversi e dipendono dalla zona di cervello che è stata danneggiata. Di solito un ictus che colpisce un lato del cervello provoca difficoltà nella parte opposta del corpo.
Vi sono alcuni sintomi improvvisi che devono mettere in allarme il soggetto non appena li avverte.
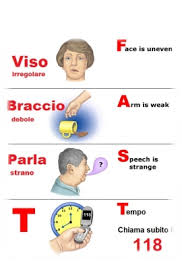
Quali sono i tipici sintomi di un ictus?
non riuscire più a muovere (paralisi o plegia) o muovere con minor forza (paresi o ipostenia), un braccio o una gamba o entrambi gli arti di uno stesso lato del corpo;
accorgersi di avere la bocca storta (deviazione della rima buccale);
rendersi conto di non sentire più (anestesia), di sentire meno (ipoestesia) o di sentire in maniera diversa (parestesia), un braccio o una gamba o entrambi gli arti di uno stesso lato del corpo;
non essere in grado di coordinare i movimenti (dismetria), di stare in equilibrio (astasia) o di deambulare (ad esempio, atassia);
far fatica a parlare sia perché non si articolano bene le parole (disartria) sia perché non si riescono a scegliere le parole giuste o perché non si comprende quanto viene riferito dalle persone intorno (afasia);
non riuscire a vedere bene metà o una parte degli oggetti (emianopsia);
essere colpiti da un violento mal di testa (cefalea), diverso dal solito.
Ictus e Tia-Foto 4
Quali sono i fattori di rischio
Con il termine “fattori di rischio” si intendono le condizioni personali o ambientali che predispongono ad ammalarsi e che aumentano quindi il verificarsi di questa grave patologia. Alcuni fattori di rischio purtroppo non possono essere corretti (fattori di rischio non modificabili):
età: l’incidenza di ictus aumenta con l’età e dopo i 65 anni aumenta quasi esponenzialmente;
familiarità: avere un parente diretto che è stato affetto da questa malattia comporta un rischio maggiore rispetto a chi ha familiarità negativa per ictus;
sesso: quello maschile è lievemente più colpito, specie nelle fasce di età più giovani, in quanto le donne sono protette dagli ormoni sessuali almeno fino alla menopausa. Dopo i 65 anni l’incidenza è la stessa, mentre dopo gli 80 risulta maggiormente affetto dalla patologia il sesso femminile, soprattutto perché le donne vivono più a lungo e sono, perciò, più numerose.
Vi sono invece fattori di rischio che possono essere corretti con comportamenti adeguati o specifici trattamenti farmacologici (fattori di rischio modificabili):
ipertensione arteriosa: è il principale fattore di rischio sia per l’ictus ischemico sia per quello emorragico; si parla di ipertensione quando i valori della pressione si mantengono costantemente sopra i 140 mmHg di massima e gli 85 mmHg di minima;
diabete mellito: si definisce quando i valori degli zuccheri nel sangue (glicemia a digiuno) superano i valori normali;
ipercolesterolemia: livelli oltre la norma del colesterolo LDL (cattivo) e dei trigliceridi determinano l’incremento del rischio per ictus in proporzione all’aumento dei loro valori;
fumo di sigaretta: aumenta di 2-3 volte il rischio di ictus; dipende dal numero di sigarette fumate al giorno e dal numero di anni in cui si è fumato;
cardiopatie: essendovi una stretta correlazione tra cervello e cuore, aritmie cardiache, in particolare la fibrillazione atriale, o anche la presenza di protesi valvolari, un recente infarto miocardico, un’endocardite infettiva o il forame ovale pervio, sono condizioni che aumentano il rischio di ictus, soprattutto ischemico;
stenosi carotidea, ossia presenza di placche ateromasiche a livello dei grossi vasi del collo;
obesità (favorisce soprattutto l’insorgenza del diabete);
ridotta attività fisica;
emicrania;
pillola estroprogestinica: sono a rischio le donne che la assumono e soffrono di emicrania e/o sono fumatrici;
abuso di alcool o uso di droghe: mentre una quantità moderata di vino, un bicchiere a pasto, può essere protettivo, l’eccesso di alcool causa l’effetto contrario, aumentando il rischio di ictus.
Come si può prevenire un ictus
L’ictus si può prevenire e una quota non indifferente di casi (2 su 3) potrebbe essere evitata, seguendo alcune semplici norme di vita sana ed identificando i fattori di rischio individuali, modificandoli in misura personalizzata.
Almeno 2 volte l’anno è consigliabile misurarsi la pressione arteriosa in modo tale da svelare un’eventuale ipertensione arteriosa latente e misconosciuta. Chi soffrisse già di ipertensione arteriosa deve attentamente monitorarne i valori per adeguare eventualmente la terapia.
E’ consigliabile che effettui almeno 1 o 2 volte l’anno la misurazione della glicemia per rilevare un eventuale diabete latente o una semplice intolleranza ai carboidrati (stato che precede il diabete e che può essere corretto semplicemente con dieta e attività fisica). Chi fosse già diabetico deve controllare spesso i valori glicemici e attenersi scrupolosamente alla dieta e alle terapie prescrittegli;
E’ opportuno che smetta di fumare;
E’ consigliabile che almeno 1 volta l’anno controlli i valori di colesterolo nel sangue. Se elevati dovrà seguire una dieta povera in grassi e, se necessario, assumere una terapia per ridurre i livelli di colesterolo.
Chi è affetto da cardiopatie, in particolare da fibrillazione atriale dovrà seguire una terapia antiaggregante o anticoagulante orale, per diluire il sangue e ridurre il rischio di ictus celebrale embolico; in ogni caso andranno seguite periodiche visite di controllo cardiologiche ed eventualmente neurologiche;
E’ consigliabile che svolga attività fisica almeno 2-3 volte alla settimana. Non è necessario che siano attività impegnative, è sufficiente camminare a passo sostenuto per almeno mezz’ora;
E’ consigliabile alimentarsi in modo corretto scegliendo un’alimentazione non troppo ricca di grassi e di sale;
E’ consigliabile che non ecceda con il consumo di alcolici.
Un’alimentazione corretta ed un’attività fisica costante permettono di mantenere anche un adeguato peso corporeo. L’obesità è anch’essa, infatti, un fattore di rischio per l’ictus.
Fra i giovani, in particolare fra le donne, chi soffrisse di emicrania dovrebbe evitare di fumare e di assumere la pillola estroprogestinica, poiché, in questo modo, ridurrebbe significativamente il rischio di ictus cerebrale.
Almeno 1 o 2 volte l’anno è consigliabile recarsi dal proprio Medico di famiglia e seguirne i consigli per effettuare una valida prevenzione primaria.
Chi ha già avuto un ictus cerebrale deve almeno 2 volte l’anno effettuare le visite di controllo programmate sia dal neurologo che da altri specialisti, come ad esempio il cardiologo, e deve eseguire gli esami strumentali di controllo che gli vengono richiesti (per es. Ecocolor Doppler dei vasi del collo, Doppler Transcranico, Ecocardiogramma).

Ictus e Tia-Foto 5
Cosa fare quando si manifestano i sintomi
L’ictus è un’emergenza medica e quando ci si rende conto di avere uno dei sintomi sopra descritti, è importante recarsi immediatamente in Pronto Soccorso o meglio ancora chiamare il 118, che mette a disposizione personale qualificato, già in grado di effettuare una diagnosi e quindi di indirizzare negli ospedali dotati di reparti adeguati, attrezzati e competenti. La diagnosi e le cure precoci possono evitare un aggravamento e le numerose complicanze che possono far seguito; contemporaneamente riescono a ridurre le conseguenze invalidanti.
Cenni di trattamento
I risultati delle cure sulle persone colpite da questa patologia dipendono molto dal trattamento medico e, ancor più, dall’assistenza. Gli obiettivi degli interventi terapeutici sono quelli di ridurre e migliorare la disabilità delle persone colpite da ictus, prevenire le complicanze e l’insorgenza di un nuovo ictus. Tali obiettivi possono essere raggiunti tramite il sostegno delle funzioni vitali, la mobilizzazione del paziente, stimolandolo ad essere il più possibile indipendente, e l’attenzione alle sue necessità assistenziali. La riabilitazione inizia durante il periodo di ospedalizzazione, non appena è stata confermata la diagnosi e si sono stabilizzate le condizioni cliniche. Tanto più precocemente viene iniziata, migliori sono i risultati che solitamente si ottengono in termini di riduzione delle disabilità. Poiché la persona colpita deve essere attentamente osservata durante le prime 24–48 ore, soprattutto con continua valutazione delle funzioni vitali e dei segni neurologici, anche per poter stabilire un programma di riabilitazione idoneo, è auspicabile che la stessa venga ricoverata in reparti altamente specializzati chiamati “Centri Ictus” (“Stroke Units”).
Dott. Giuseppe Lanza
Neurologo
Socio A.L.I.Ce. – Sezione di Catania
[Modificato da “Conoscere l’ictus”, A.L.I.Ce. Italia Onlus – Associazione per la lotta all’ictus cerebrale, 2008]
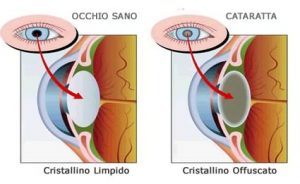
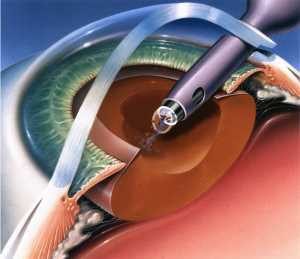
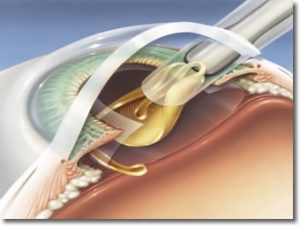









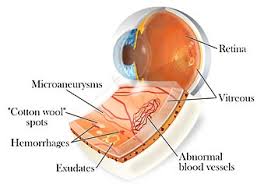
 L’occhio
L’occhio








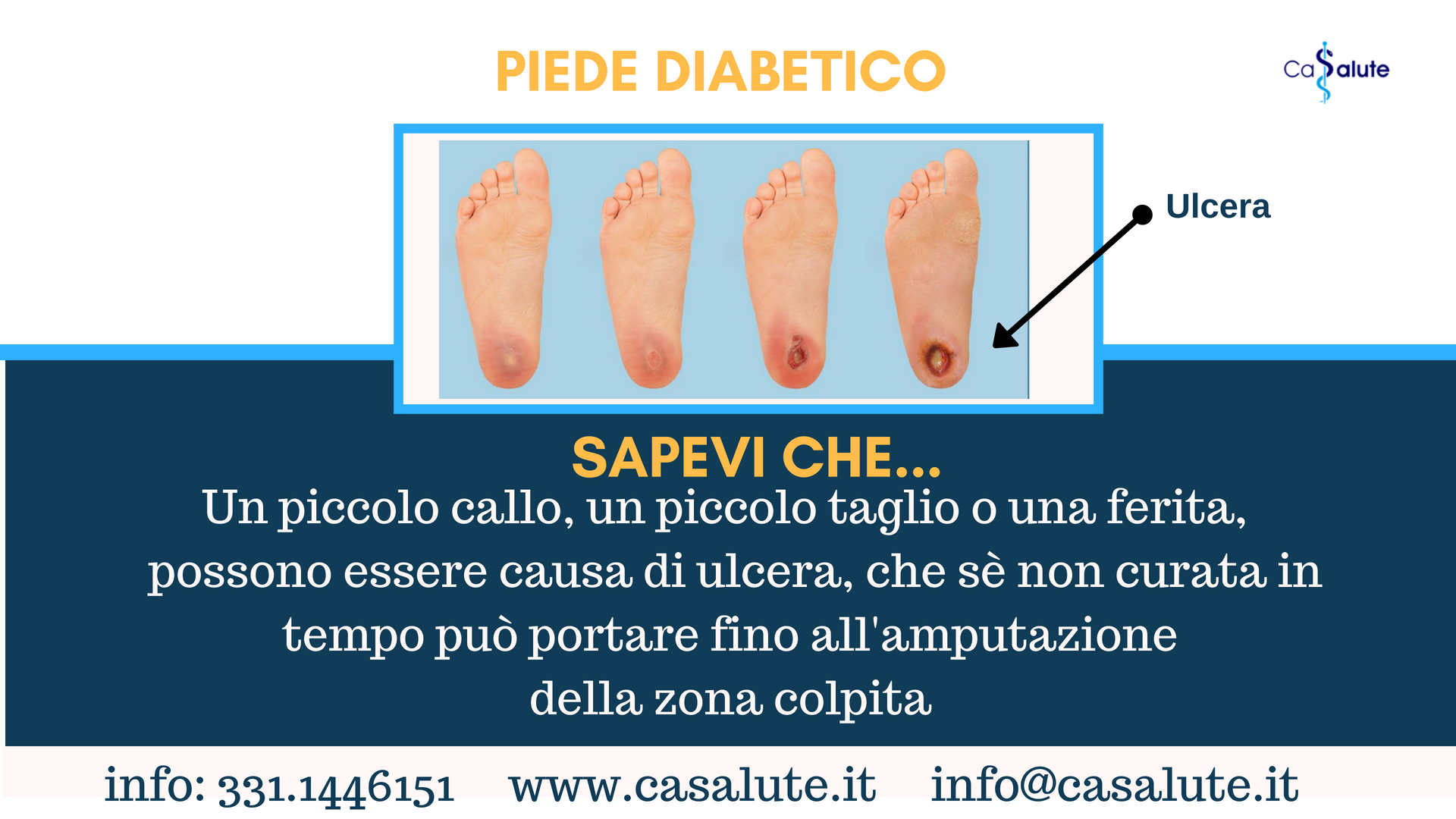
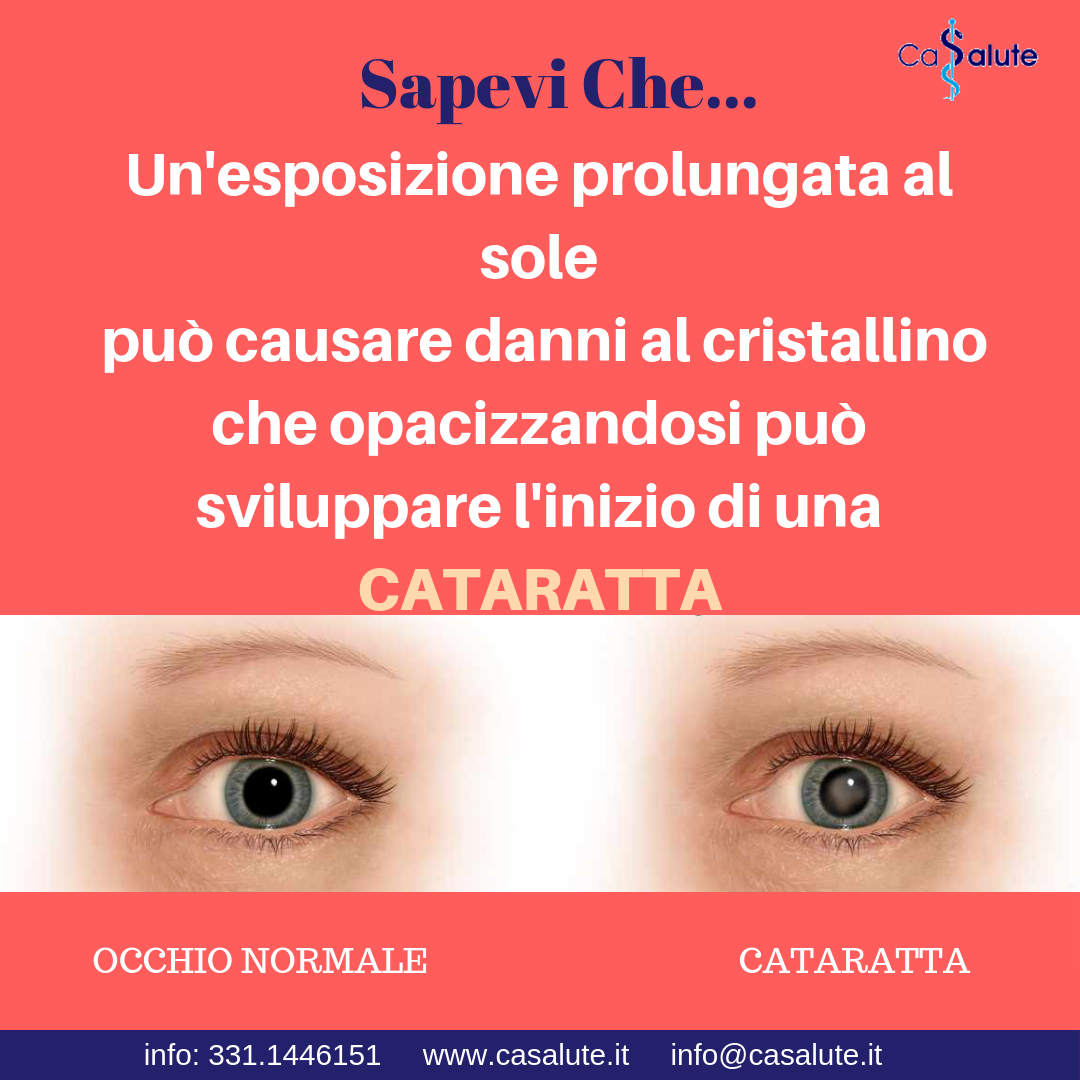
 Il diabete è una patologia caratterizzata da un’alterazione del metabolismo del glucosio, che si manifesta con iperglicemia (livelli di glucosio nel sangue superiori alla norma). I pazienti che ne sono affetti, nella prima fase della malattia, possono non manifestare sintomi specifici, mentre, in fase avanzata, possono lamentare poliuria (minzione frequente), polidipsia (stato di sete intensa), astenia e perdita di peso.
Il diabete è una patologia caratterizzata da un’alterazione del metabolismo del glucosio, che si manifesta con iperglicemia (livelli di glucosio nel sangue superiori alla norma). I pazienti che ne sono affetti, nella prima fase della malattia, possono non manifestare sintomi specifici, mentre, in fase avanzata, possono lamentare poliuria (minzione frequente), polidipsia (stato di sete intensa), astenia e perdita di peso.