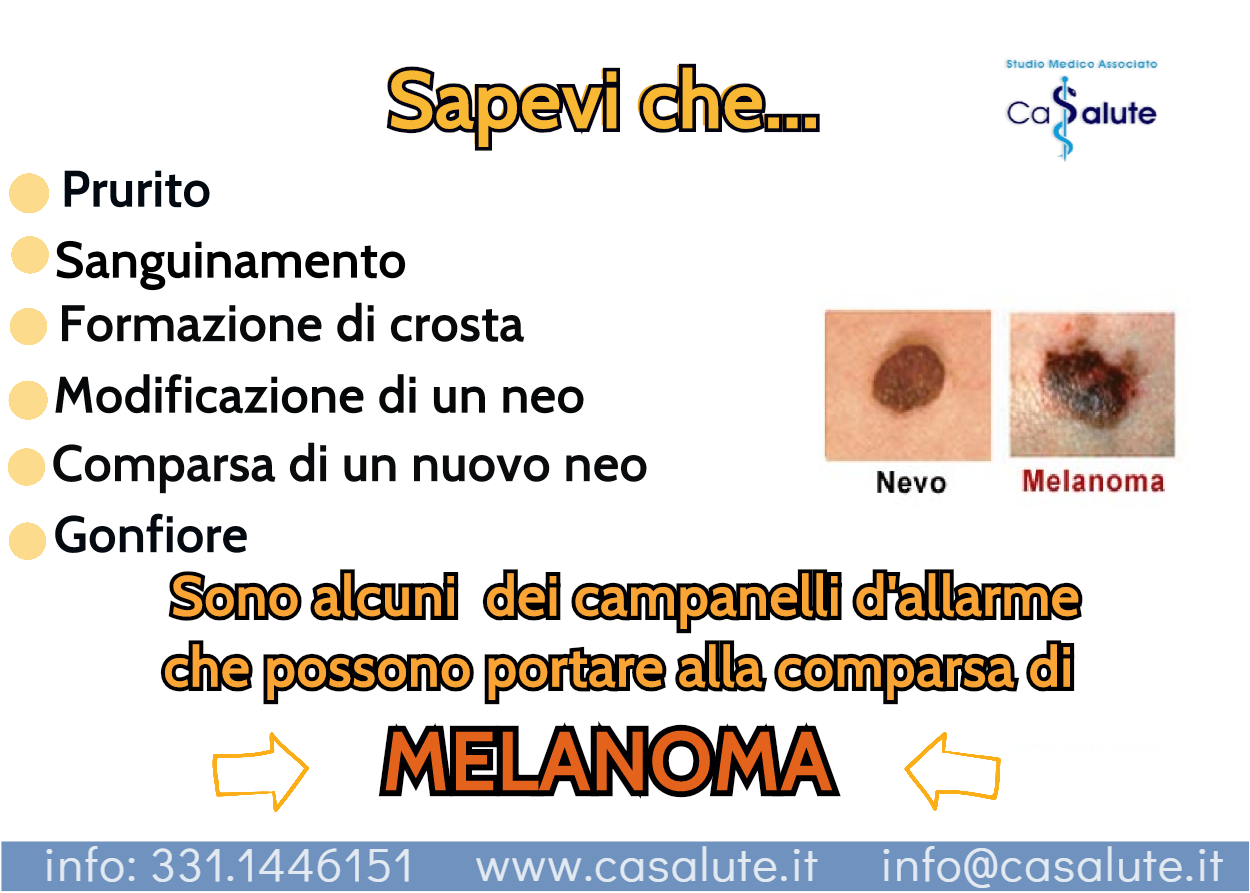
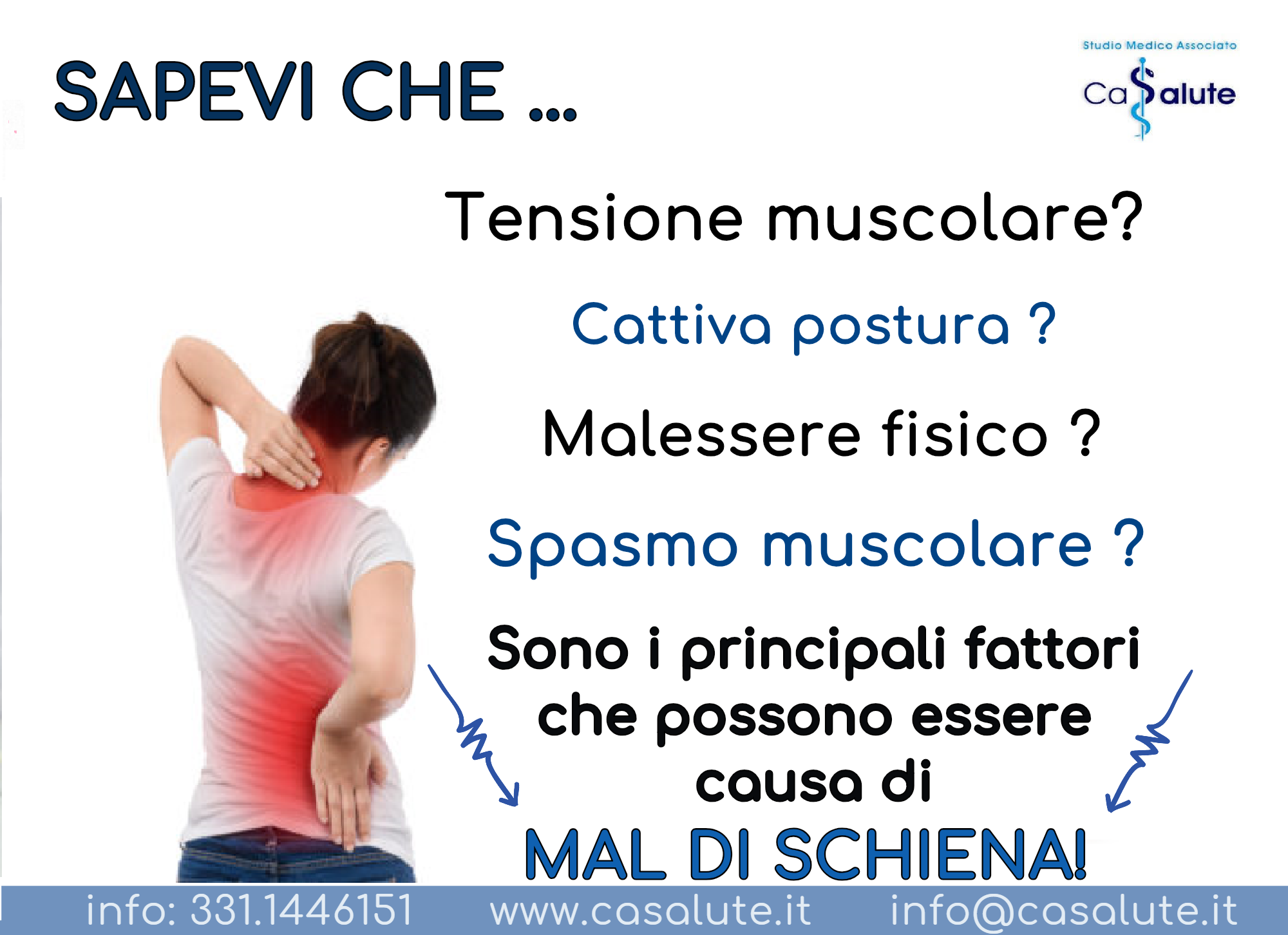
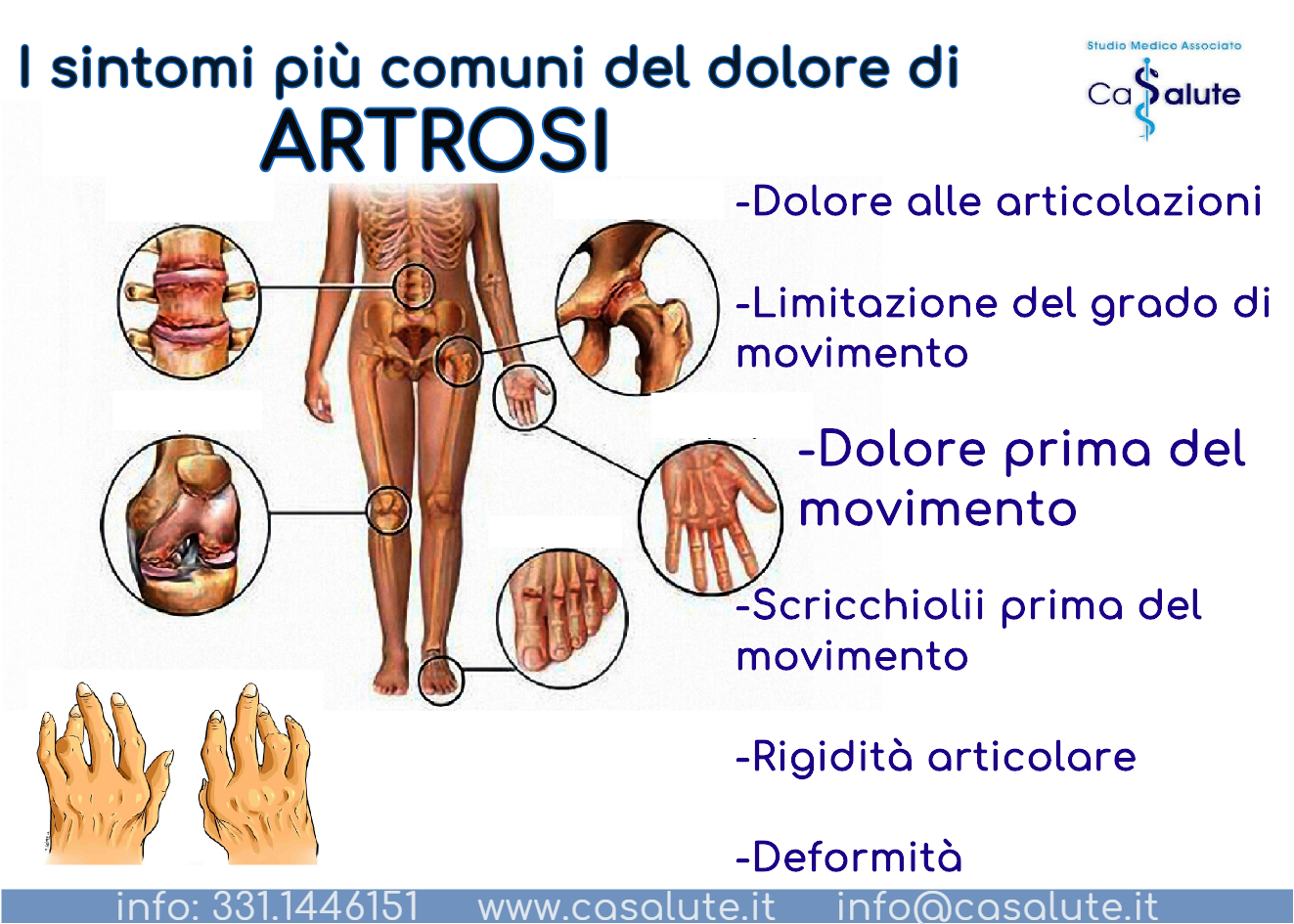
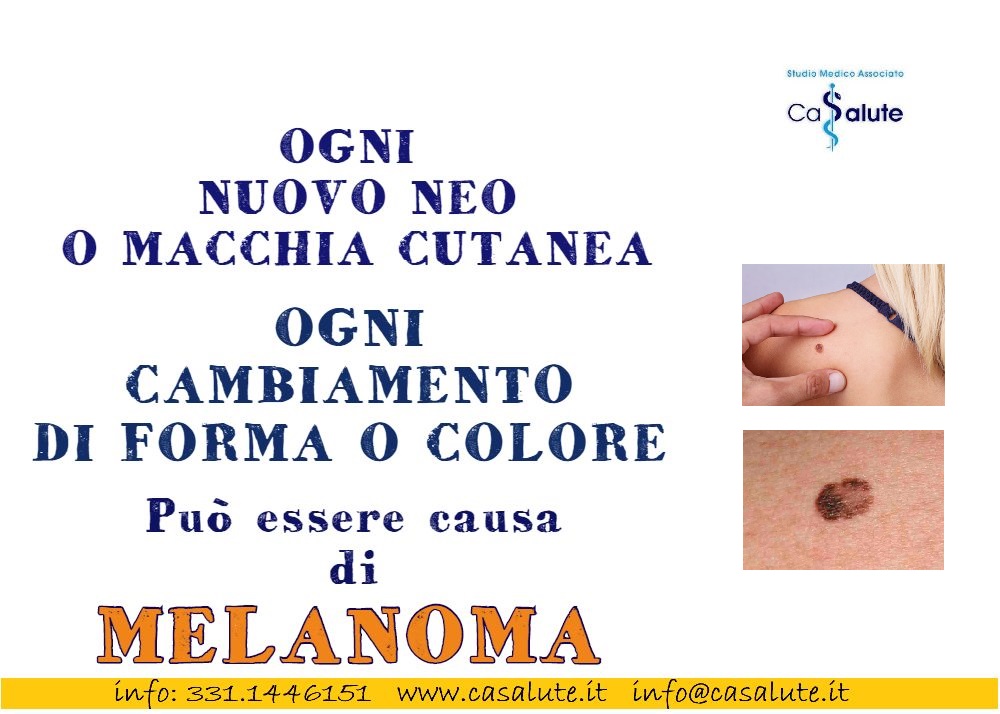
Esporsi al sole ma con cautela.
Quanti di noi espongono il proprio corpo al sole? Le radiazioni ultraviolette assorbite in quantità moderata hanno effetti positivi per la nostra salute, sopratutto per quanto riguarda la produzione di vitamina D che contribuisce all’assorbimento dei minerali a livello renale, intestinale e osseo. In medicina infatti gli UV vengono utilizzati anche nella cura di malattie della pelle come psoriasi e vitiligine.
Tuttavia se da un lato l’esporsi al sole in maniera moderata fa bene al nostro corpo dall’altro lato una esposizione eccessiva è molto dannosa alla salute.
Anche gli occhi sono estremamente sensibili a questo tipo di radiazione e possono subire danni, anche gravi a causa dell’esposizione prolungata agli ultravioletti. Chi lavora all’aria aperta ha un maggior rischio di provocare patologie all’occhio, in quanto gli UV riflettono maggiormente su neve, sabbia, acqua e anche sul cemento.
Quanti tipi di raggi UV esistono e quali sono le parti dell’occhio più colpite?
Esistono diversi tipi di raggi UV: UV-C UV-B e UV-A.
La cornea e il cristallino sono i tessuti oculari più a rischio ma anche la retina può essere colpita. Nel tempo, gli effetti dei raggi possono contribuire a causare una serie di problemi agli occhi.
- UV-C è la più pericolosa per la salute umana ma fortunatamente viene filtrata dallo strato d’ozono e non raggiunge la superficie terrestre
- UV-B rendono la pelle rossa e possono danneggiare la cornea e la lente sulla parte anteriore dell’occhio in quanto vengono assorbiti
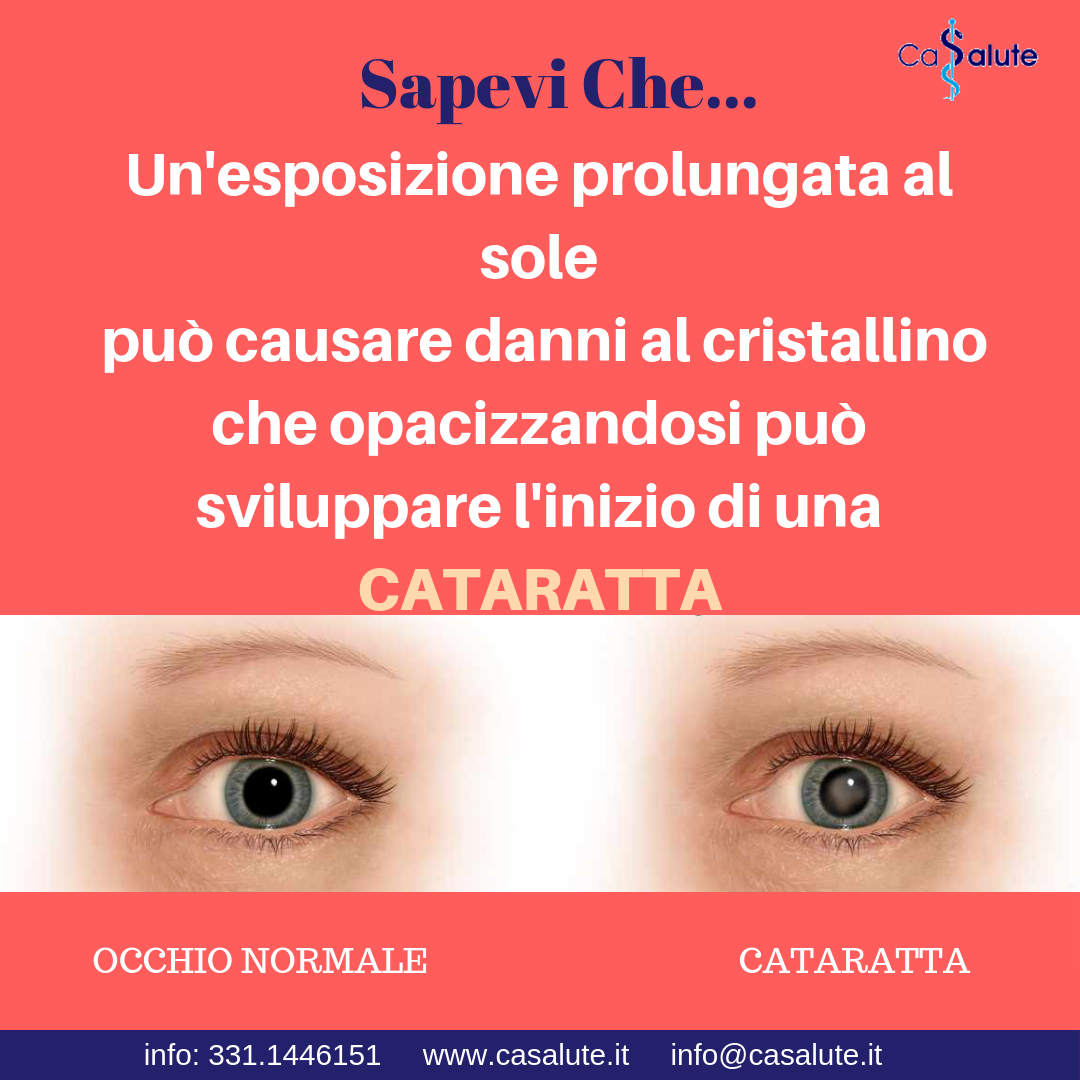
- UV-A presenti tutto l’anno, anche nelle giornate nuvolose sono i responsabili della pelle abbronzata; possono penetrare nel cristallino provocandone a lungo andare l’ossidazione causa di una nebulosità bianca. L’uv-a pertanto è diventato noto anche come causa di cataratta.
Diverse sono le patologie che possono interessare i nostri occhi:
- cheracongiuntivite attinica
- cataratta
- pterigio
- neoplasie
Il regolare controllo della vista, è una buona abitudine da coltivare nel corso di tutta la vita, in quanto ad ogni età corrispondono bisogni, cambiamenti e potenziali rischi a cui far fronte. Rispettare un programma di prevenzione e cura è indispensabile in quanto permette di poter prendere in tempo le diverse patologie.